הצטרפו אליי בפייסבוק
נושאי הבלוג
תגיות
אולטראסאונד אולטרה סאונד אולטרהסאונד גלולות מניעה ד"ר עדי דוידסון דימום דיקור מי שפיר הורמונים הפלה הפלה טבעית הפלה פרטית הפלות הפסקת הריון הריון הריון בסיכון הריון בסיכון גבוה יחסי מין כאבים בהריון לחץ לידה לידה מוקדמת לידת עכוז מומחה גניקולוגיה בכיר מין בהריון מעקב הריון מצג עכוז ניקור מי שפיר ניתוח קיסרי סיכונים בלידה סקירת מערכות עדי דוידסון עובר פוריות פסיכולוגיה צוואר רחם מקוצר רופא הריון רופא למעקב הריון רופא לנשים בהריון רחם רפואת אם עובר רפואת נשים שקיפות עורפית שקיפות תוך מוחית תאומים תסמונת דאון
שקיפות עורפית
» ARSA – סמן נוסף לתסמונת דאון
מאת: דר' עדי דוידסון פורסם ב:14.08.2012
המרוץ לאבחון טרום לידתי של תסמונת דאון עדיין לא הסתיים. על אף העובדה שכיום ניתן לנבא את רוב המקרים בעזרת בדיקת השקיפות העורפית ובדיקות הדם הנלוות אליה, מחפשים החוקרים כל העת באולטרא-סאונד סימנים מנבאים נוספים שיש בכוחם לסייע לגילוי המוקדם.
מהו סמן לתסמונת דאון?
סמן הינו ממצא באולטרא-סאונד, אשר אינו מהווה מום לכשעצמו, אך קיומו עלול להצביע על קיומה של תסמונת דאון. חשוב לציין כי את הסמן ניתן למצוא גם בקרב האוכלוסיה הבריאה, כך שהימצאותו מעלה את הסבירות לתסמונת דאון אך אינה מוכיחה כי היא קיימת מעל לכל ספק סביר. סמן טוב הוא איפוא ממצא הקיים באוכלוסיה הבריאה רק באחוז נמוך ואילו שכיחותם בעוברים עם תסמונת דאון הינה גבוהה.
בעבר כבר כתבתי בבלוג אודות שורה של סמנים מקדימים אחרים שעשויים לגלות את תסמונת הדאון: החל מדליפה בשסתום הלב והימצאותו של עורק טבורי יחיד, דרך בדיקת הזרימה בצינור הורידי וכלה בבדיקת העצם האף.
עם התקדמותם הטכנולוגית של מכשירי האולטרא-סאונד ניתן למרבה המזל לזהות ממצאים וסמנים אשר לא הכרנו בעבר. אחד הממצאים הללו נקרא ARSA.
מהו סמן ה-ARSA?
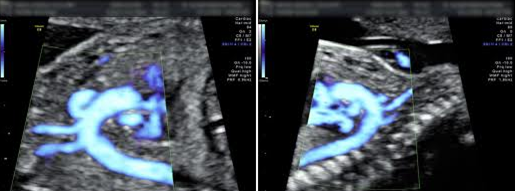
מקשת האאורטה (אבי העורקים) יוצאים שלושה כלי דם. שני כלי דם המובילים אל הראש וכלי דם אחד המוביל אל יד שמאל כמו בתמונה
» דליפה בשסתום בלב יכולה לנבא תסמונת דאון ומומי לב
מאת: דר' עדי דוידסון פורסם ב:11.12.2011
מאמר חדש אשר פורסם בירחון של האגודה האמריקאית לגניקולוגיה ומיילדות ACOG פותח לנו אור חדש על נושא ישן. אך לפני שאתאר את המאמר אסביר בקצרה את הרקע.
בשנים האחרונות, תוך חיפוש סימנים לתסמונת דאון, נמצא כי דליפה דרך השסתום הימני בלב, מהווה סימן אפשרי לתסמונת דאון.
במאמרים קודמים התיחסתי לסימנים אפשריים אחרים למצב שכזה, כמו שקיפות עורפית, עצם אף וזרימה בצינור הורידי.
מבנה הלב ופעולתו
בלב ישנם שני חדרים ושתי עליות ומכל חודר יוצא כלי דם גדול.
להלן תמונת US אשר מראה את מבנה הלב החדרים מסומנים כ R ימין, L שמאל והעליות באות A.

שריר הלב מתכווץ בשני שלבים:
בשלב ראשון, השסתומים נפתחים ומאפשרים לדם לזרום מן העליות אל החדרים. להלן תמונה המראה זאת. זרימת הדם מופיעה באדום.

(הבדיקה בוצעה בעזרת דופלר צבע. שיטה זו הוסברה בפוסט קודם)
בשלב השני, החדרים מתכווצים, השסתומים נסגרים ומונעים מהדם לחזור לעליות אלא גורמים לו לצאת מהלב דרך כלי הדם הגדולים.
להלן תמונה המראה שסתומים סגורים וחוסר זרימה אל העליות. כאשר קימת דליפה דרך השסתום מופיעה זרימה הפוכה הנצבעת בכחול

בעזרת דופלר ניתן גם להאזין לזרימה ולרשום אותה בצורה גרפית.
כאשר ישנה דליפה אנחנו רואים זרימה משמעותית ועמוקה מתחת לקו ולא כמו בתמונה המצורפת המראה זרימה תקינה.

אז מה מחדש המאמר?
המאמר מראה, כי במחצית מהעוברים אשר סבלו ממומי לב נמצאה דליפה בשסתום הימני, בעוד שתופעה זו התרחשה רק ב 8% מהעוברים הבריאים.
כך שבנוסף ליכולת הניבוי של תסמונת דאון יש לדליפה גם יכולת לנבא מומי לב.
ברצוני להדגיש כי זו לא בדיקה אבחנתית אלא בדיקת סקר. מצד אחד, קיום הדליפה מראה על סיכון מוגבר לתסמונת דאון, מום לב או שניהם, אך מאידך הדליפה יכולה להיות גם בעוברים בריאים. בנוסף, חוסר הדליפה אינו שולל תסמונת דאון או מום לב.
בדיקת סקר רק מחלקת לנו את העוברים לסיכון גבוה וסיכון נמוך ולפי חלוקה זו אנו מחליטים אילו בדיקות נוספות נבצע בכל קבוצה.
» אפשרויות הטיפול בצוואר רחם מקוצר – למניעת לידה מוקדמת
מאת: דר' עדי דוידסון פורסם ב:27.07.2011
מאת: ד"ר עדי דוידסון
כפי שכתבתי במאמרי הקודם, הדן בנושא אבחון צוואר רחם מקוצר:
– לידות מוקדמות מהוות כמחצית ממקרי התמותה של עוברים ותינוקות.
– אחוז הלידות המוקדמות לא השתנה כלל ב-50 השנה האחרונות.
– יש לנו כעת את הכלים למנוע כמחצית מהלידות המוקדמות ובעיקר את המוקדמות מאוד אשר הן מסוכנות יותר.
במאמרי זה, אעסוק בעיקר בנושא אפשרויות הטיפול בצוואר רחם מקוצר.
גורמי הסיכון
ישנם שני גורמי סיכון עיקריים ללידה מוקדמת והם: צוואר רחם מקוצר ולידה מוקדמת בעבר.
אם לאחר הלידה היה הריון נוסף ללא לידה מוקדמת, אזי הסיכון לכך בלידה הנוכחית פוחת בהרבה. באותו אופן, אם בהריון הקודם היה צוואר רחם מקוצר אך ללא לידה מוקדמת, גם בהריון הנוכחי הסיכון ללידה מוקדמת הוא נמוך – אפילו אם התגלה שוב צוואר מקוצר.

בשבועות הספורים שחלפו מאז מאמרי הקודם בנושא, שב ועלה הנושא במאמרים רבים המדגישים את שיבות הנושא. בירחון חודש יולי של האגודה הבינלאומית לאולטרא סאונד במיילדות וגניקולוגיה (ISUOG), הוקדשו מאמר המערכת וכמחצית המאמרים, לנושא צוואר הרחם ולידות מוקדמות.
מאמרים אלו, מדגישים את החשיבות של בדיקת אולטרא סאונד לאורך צוואר הרחם,לכל הנשים ההרות וטיפול מונע לכל אלו שנמצאו בסיכון מוגבר.
ההגיון אל מול המציאות
לעיתים קרובות בעולם הרפואה, מתגלה כי ההגיון הפוך לחלוטים מהמציאות המתגלה במחקרים. עד כה היה נהוג לבדוק אורך צוואר בנשים עם הריון
תאומים, עקב היותם בסיכון ללידה מוקדמת.
המאמרים ממליצים חד משמעית להפסיק למדוד אורך צוואר במקרה של הריון תאומים, כי בכל מקרה לא ניתן למנוע במקרה שכזה הריון מוקדם, ומאידך – ממליצים למדוד אורך צוואר בכל הנשים עם סיכון נמוך, כי שם נמצאת הקבוצה הגדולה של לידות מוקדמות, ושם נוכל למנוע כמחצית מהמקרים.
האפשרויות הטיפוליות
ישנן כיום שתי אפשרויות טיפוליות:
מתן פרוגסטרון:
הפרוגסטרון הינו הורמון טבעי המופרש אצל נשים מהשחלה לאחר הביוץ ובמידה ואין הריון, רמתו יורדת. ירידת הפרוגסטרון גורמת ליצירת דימום הווסת. במידה וישנו הריון, ממשיכה השחלה להפריש פרוגסטרון. לקראת הלידה, ישנה ירידה פתאומית ברמת הפרוגסטרון בדם האישה וזהו אחד הגורמים והסימנים לתחילת הלידה.
כבר שנים רבות משתמשים רופאי הפוריות בפרוגסטרון כדי למנוע הפלות לאחר טיפולי פוריות וכדי לשמור על העובד לאחר הפריה חוץ גופית.
ישנם תכשירים רבים כיום המכילים פרוגסטרון אך לא כולם נבדקו להתאמה למניעת לידות מוקדמות. התכשירים הנפוצים הם פרוגסטרון בטבליות לנרתיק במתן יומי או פרוגסטרון בזריקה שבועית.
קשירת צוואר:
כאשר צוואר הרחם מתקצר, נפתח מעט, או ידוע מהריון קודם על הפלה או לידה מוקדמת שהחלה ללא צירים, יתכן והגורם הוא צוואר רחם "חלש". ניתן לבצע פעולה הנקראת CERCLAGE ומשמעה לשים תפר בהרדמה כללית על צוואר הרחם כך שישמור עליו מפני פתיחה או התקצרות.
צוואר רחם עם צוואר פתוח ורחם עם Cerclage:

היתרון בפעולה הוא היותה פעולה חד פעמית ולאחר מכן ניתן לחזור למהלך הריון רגיל. אך ישנם גם חסרונות: זוהי פעולה ניתוחית בהרדמה כללית, ובמידה ומופיעים צירים, הקשר אינו יכול למנוע פתיחה ומוכרחים להסירו מייד פן יקרע צוואר הרחם.
אז איזה טיפול מתאים?
-אצל נשים עם לידה מוקדמת בעבר, ממליץ דוקטור עדי דוידסון טיפול בזריקות פרוגסטרון.
-אצל נשים עם צוואר רחם קצר מומלץ פרוגסטרון דרך הנרתיק.
-אצל נשים עם לידה מוקדמת בעבר וצוואר מקוצר מומלץ לשקול קשירת צוואר.
-אצל נשים עם תאומים אף אחד מהטיפולים הנ"ל אינו יעיל.
-כל הטיפולים השמרנים כמו מנוחה מוחלטת, "שמירת הריון" החלפת העבודה לעבודה קלה יותר וכדומה אינם עוזרים כלל.
» צוואר רחם מקוצר והקשר ללידה מוקדמת
מאת: דר' עדי דוידסון פורסם ב:05.07.2011
עם התפתחות המיילדות המודרנית או כפי שהיא נקראת רפואת אם-עובר, התקדמנו מאד בנושאים רבים כמו אבחון מוקדם של תסמונת דאון, אבחון מומים בעובר, טיפול טוב נשים עם מחלות כרוניות ועוד.
בנושא חשוב אחד נכשלנו עד כה והוא מניעת לידות מוקדמות ופגות. אחוז הלידות המוקדמות לא השתנה כלל ב 50 השנים האחרונות ואפילו עלה מעט.
כיוון שהלידות המוקדמות מהווים כמחצית מהמקרים של תמותת עוברים ותינוקות, אם נצליח להפחית גורם זה אז נוכל להפחית באופן משמעותי תמותה של עוברים ותינוקות.
מה הסיבה לכישלון עד כה?
עד כה לא הייתה לנו בדיקה טובה לאבחון מוקדם של לידות מוקדמות ולא הייתה לנו תוכנית טיפול טובה למניעת לידות מוקדמות כאשר כבר חשדנו בכך.
מה השתנה בתחום?
לאחרונה חלו שינויים דרמטיים בתחום גם באבחון גם במניעה וגם בטיפול. במאמר זה אדבר רק על האבחון ובמאמר המשך אדון במניעה וטיפול.
איך מאבחנים?
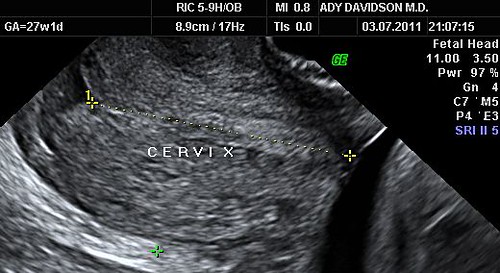
מחקרים אשר נעשו לאחרונה מראים שהבדיקה היחידה היכולה לנבא לידה מוקדמת היא מדידת אורך צוואר הרחם בעזרת אולטרא סאונד. הדרך הטובה ביותר היא אולטרא סאונד פנימי דרך הנרתיק כאשר שלפוחית השתן ריקה.
בתמונה הבאה רואים מדידה של צוואר רחם ארוך ותקין:
מתי כדאי למדוד את אורך הצוואר?
בנשים עם סיכון גבוה ללידה מוקדמת מומלץ למדוד אורך צוואר כל שבועיים בין השבועות 14-24 . בנשים בסיכון נמוך מספיקה מדידה אחת בעת ביצוע הסקירה המאוחרת. בנשים המתלוננות על צירים או מחושים אחרים היכולים לנבא התחלת לידה מוקדמת בודקים את אורך הצוואר בלי קשר לשבוע ההריון. אורך צוואר הרחם הוא בממוצע 36 ממ'. כאשר צוואר הרחם קצר מ 15 ממ' בעובר יחיד או 25 ממ' בתאומים אז הסיכון ללידה מוקדמת מאד הוא גבוה. איך לטפל בנשים עם צוואר מקוצר ארחיב במאמר הבא.
האם לא מספיק למדוד אורך צוואר רק אצל נשים בסיכון גבוה?
מתוך כלל הלידות המוקדמות רק 15% היו בסיכון גבוה וב 85% זה קרה בהפתעה ללא כל גורם סיכון. הנשים בסיכון גבוה מהווים רק 3% מכלל הנשים ההרות. אם נאבחן ונטפל רק בקבוצה הקטנה שהיא בסיכון גבוה לא נצליח להשפיע על השכיחות של לידות מוקדמות ועל התמותה.
האם יש שימושים נוספים למדידת אורך צוואר?
כמו בכל בדיקה רפואית, כאשר היא מתגלית מיד מתגלים גם שימושים נוספים והם:
-
כאשר יש ריבוי מי שפיר משמעותי יכולה להיגרם לידה מוקדמת. ניתן לנקז מי שפיר בעזרת דיקור ולהפחית לחץ אך זוהי פעולה חודרנית. אם מודדים את אורך הצוואר אז ניתן לנקז רק כאשר הצוואר מקוצר.
-
כאשר יש ניתוח קיסרי בעבר ישנה דילמה מתי לבצע ניתוח חוזר (קישורים לפוסטים קודמים שלי בנושא). ככל שדוחים את הניתוח אז התינוק יותר בשל אך גם עולה הסיכון שתתפתח לידה ספונטנית וניתוח חירום. ניתן למדוד אורך צוואר בשבוע 37. אם הצוואר קצר מ 2 סמ' חייבים לקבוע תור תוך שבוע. אם הצוואר ארוך מ 3 סמ' ניתן להמתין אפילו לשבוע 39-40 . אצל נשים עם ניתוח קיסרי בעבר המעוניינות ללדת בלידה רגילה ניתן למדוד אורך צוואר בשבוע 39-40 ולהתרשם האם יש סיכוי שתתחיל לידה רגילה לבד. במידה וצוואר מעל 3 סמ' הסיכוי קטן מאד ולכן עדיף לבצע ניתוח חוזר ולא להמתין.
-
כאשר מעוניינים לבצע זירוז לידה מסיבות שונות אז מדידת אורך הצוואר יחד עם נתונים נוספים יכול לנבא את הסיכוי בהצלחת הזירוז.
-
כאשר תאריך הלידה המשוער חולף יש סכנה מוגברת לתינוק בתוך הרחם אך מצד שני יש סיכון גם בזירוז מיותר. מדידת אורך צוואר הרחם יכולה לנבא את הסיכוי להתפתחות לידה טבעית תוך שבוע כך שנוכל לשקול האם להמתין או לזרז.
» עורק טבורי יחיד
מאת: דר' עדי דוידסון פורסם ב:09.02.2011
ממצא של עורק טבורי יחיד הינו שכיח יחסית – אחת מכל 200 נשים הרות, היא בעלת עורק טבורי יחיד. אני נתקל בממצא זה פעמים רבות בסקירות מערכות אשר אני מבצע וביחידה להריון בסיכון גבוה, מטופלות אצלי נשים רבות עם ממצא זה. עקב זאת החלטתי לכתוב ולהרחיב בנושא.
מהו עורק טבורי יחיד?
בחבל הטבור של העובר ישנם שלושה כלי דם, וריד ושני עורקים. תפקוד כלי הדם בחבל הטבור שונה לעומת זה של אדם מבוגר. הוריד הטבורי מספק דם עשיר בחמצן ובמזון לעובר. הוא נכנס דרך פתח הטבור ומגיע אל הלב במטרה שמשם יופץ לאיברים החיוניים. עורקי הטבור, יוצאים מההתפצלות של אבי העורקים ומוליכים אל השלייה דם עני בחמצן, שמכיל חומרי פסולת לסילוק דרך השלייה.
באחת מכל 200 נשים חסר אחד העורקים. המנגנון אינו ברור לחלוטין. ישנה אפשרות שהעורק היה קיים ועקב קריש אשר חסם אותו הוא התנוון ונעלם וישנה אפשרות שלא נוצר מלכתחילה. מצב שבו חסרים שני העורקים או חסר הוריד , הוא מצב שלא ניתן לזהות בבדיקות אולטרא סאונד.
כבר לפני עשרות שנים, ידעו הרופאים שחסר עורק טבורי מעלה את הסיכון למומים, ולכן היה נוהג לבדוק לאחר חיתוך חבל הטבור את מספר כלי הדם, ובמידה ונמצא כלי דם חסר נבדק ביסודיות התינוק.
כיצד ניתן לאבחן עורק טבורי יחיד?
כיום ניתן לאבחן את מספר כלי הדם בחבל הטבור כבר בסקירה הראשונה. ישנן שתי דרכים לעשות זאת.
דרך אחת היא להדגים חתך דרך חבל הטבור, המראה עיגול גדול שהוא הוריד ושני עיגולים קטנים שהם העורקים. כאשר חסר כלי דם בטבור, גדל נפח העורק הנותר ואז נראים שני עיגולים, כמעט באותו הגודל.

דרך אחרת הינה להשתמש בדופלר הצבע (ראה הסבר בפוסט שלי שהרחיב בנושא). עורקי הטבור נכנסים לבטן באיזור שלפוחית השתן ועוקפים אותה משני צדדיה. במידה ואנחנו רואים כלי דם צבעוני רק מצד אחד של השלפוחית, ניתן לאבחן כי מדובר בעורק טבורי יחיד. היתרון בשיטה זו, היא שאנחנו רואים בצבע, רק כלי דם אשר אכן יש בהם זרימת דם.

מדוע חשוב כל כך לאבחן עורק טבורי יחיד?
כשישית מהעוברים בעלי עורק טבורי יחיד הינם בעלי הפרעה כרומוזומלית (כמו תסמונת דאון), שזה פי 15 לעומת הסיכון באוכלוסיה.
סיכוי למומים בקרב עוברים אלו, גדול פי 7 ובעיקר מומים של מערכת השתן, המין, מערכת השלד ומערכת הלב וכלי הדם הגדולים.
סיכון ללידה מוקדמת גדל פי 3.
סיכון לסיבוכי הריון כמו יתר לחץ דם, סכרת הריונית, ניתוח קיסרי ובעיקר מצוקה עוברית גדלים במקצת בין 1.5X ל 2X .
עם זאת, ברצוני להרגיע ולהדגיש ששני שליש מהעוברים עם עורק טבורי יחיד הינם בריאים וללא ממצאים נוספים. אם בסקירת המערכות אשר בה נתגלה הממצא, אין ממצאים חשודים נוספים, אז הסיכוי לעובר בריא ללא ממצאים נוספים גדל אף בהרבה.
אז מה עושים כאשר מוצאים עורק טבורי יחיד?
- סקירת מערכות מורחבת ,הן מוקדמת והן מאוחרת עם דגש על המומים אשר צויינו לעיל. כמו כן, יש לחפש האם יש סימנים נוספים לתסמונת דאון.
- הפנייה לייעוץ גנטי. יש אף לשקול בחיוב ביצוע ניקור מי שפיר לשלול הפרעות כרומוזומליות.
- הפנייה לאקו לב עובר לשלילת מומי לב. אומנם סקירת מערכות מורחבת כוללת סקירה יסודית של הלב, אך במקרים אילו עדיף שהלב יבדק ע"י בודק נוסף.
- הפנייה ליחידה להריון בסיכון גבוה. זאת לצורך מעקב קפדני על התפתחות העובר, שלילת הופעה מאוחרת של מומים, ושלילת סיבוכי הריון כמוזכר לעיל.
» הצינור הורידי (DUCTUS VENOSUS) וחשיבותו
מאת: דר' עדי דוידסון פורסם ב:04.08.2010
מאת: דר' עדי דוידסון
מזה שנים רבות אנו משתמשים בעת בדיקת אולטראסאונד בטכנולוגיה הנקראת דופלר, המאפשרת לזהות גופים בתנועה. עקרון הדופלר, המשמש את מכשירי הרדאר, מבוסס על כך שגל קול הפוגע בחפץ בתנועה חוזר חזרה בתדר שונה, והתדר החוזר תלוי בכיוון ובמהירות של הגוף הנע. עיקרון זה מיושם במכשיר האולטראסאונד בשתי טכנולגיות עיקריות:
- דופלר צבע – בעת הפעלתה כל זרימה נצבעת בצבע שונה על פי כיוון הזרימה ומהירות הזרימה.
- רישום גרפי – רישום גרפי של השינויים בזרימה בנקודה מסויימת והיא משמשת למעקב אחרי השינויים המתרחשים בכלי דם שונים בעת מחזור הדופק.
על ידי חישובים ניתן לנתח את ההבדלים בין שיא הזרימה למנוחה, או בין שיאים שונים וללמוד על תקינות כלי הדם.
בשנים הראשונות השתמשו רבות בדופלר ללימוד הזרימות בלב ובעורקים. ואכן, ניהול הריונות בסיכון גבוה התבסס רבות על שינוי הזרימה בעורקים השונים. בשנים האחרונות התחלנו ללמוד גם את המערכת הורידית, ומצאנו שגם בה יש רמזים רבים לבריאות העובר.
ברוב הורידים הזרימה היא אחידה לכל אורך פעימת הלב ולא שומעים בהם דופק, אלא זרימה רצופה. וריד שמתנהג אחרת הוא "הצינור הורידי" (DUCRUS VENOSUS), קטע וריד קצר המחבר את וריד הטבור עם מערכת הורידית של העובר (כפי שניתן לראות בתמונה שלפניכם):

וריד הצינור הורידי - דר' עדי דוידסון
וריד "הצינור הורידי" שייך רק לעובר ולא קיים בילד או במבוגר. כיוון שהוא קצר וצר, הזרימה בו מהירה משאר הורידים, וכיוון שהוא קרוב ללב הוא מושפע מהזרימות בלב ותלוי בתקינות הלב. לצינור הורידי יש זרימת דם אופיינית (תמונה למטה). שימו לב כי החלק העליון מראה בצבע את כלי הדם של העובר ובחלק התחתון הזרימה בצינור הורידי.

דר' עדי דוידסון - הצינור הורידי
לגרף של הזרימה בצינור הורידי יש תמונה אופיינית שלא נמצאת באף וריד אחר בגוף. כאשר הלב תקין, הזרימה היא תמיד אל הלב. כאשר יש הפרעה בתפקוד הלב, אז ישנה גם זרימה אחורה בוריד (ולא רק קדימה אל הלב). לאחרונה שמו לב שבעוברים עם תסמונת דאון יש מקרים רבים של זרימה לא תקינה בצינור הורידי ואילו בעוברים בריאים התופעה נדירה.
כך שבדיקת הזרימה בצינור הורידי יכולה לנבא תסמונת דאון או מחלות לב. הבדיקה אינה עומדת בפני עצמה, אלא נוספת לשאר הסמנים הנבדקים בעת ביצוע שקיפות עורפית. כיוון שהבדיקה אינה פשוטה לביצוע ממליצים לעשות אותה רק במקרים שבהם הסיכון לתסמונת דאון גדול מ 1:1000.
» כיצד הפכו הסקירה הבסיסית והמורחבת לסקירת מערכות
מאת: דר' עדי דוידסון פורסם ב:12.07.2010
בפוסט הקודם סיפרתי לכם כי חזרתי בשבוע שעבר מכנס בין לאומי אשר בו נפגשו מומחים ברפואת האם והעובר מכל העולם. אחד הנושאים אשר דנו בו היה חשיבותה של סקירת המערכות.
כעת ברצוני לעשות סדר במינוחים.
מה ההבדל בין סקירה בסיסית למורחבת?
עד שנת 2007 השתמשו בארץ במינוח סקירת מערכות בסיסית וסקירה מורחבת. סקירה בסיסית הייתה נהוגה במכונים ציבוריים ונבדקו בה רק מספר מועט של איברים חיוניים (לפי המלצת משרד הבריאות) וסקירה מורחבת אשר נעשתה במכונים פרטיים ובמסגרתה כל רופא בדק כראות עיניו ולפי יכולתו את מירב הדברים אשר ניתן לבודקם לפי הידע והטכנולוגיה של אותה התקופה.
הנחיות לביצוע אולטרא-סאונד בהיריון – נייר העמדה המעודכן
מהתאריך ה- 1.3.2007 נכנס לתוקפו נייר עמדה של החברה הישראלית לאולטרא סאונד במיילדות וגניקולוגיה ואשר אושר ע"י משרד הבריאות.
המטרה העיקרית בחיבור הנייר הייתה להעלות את רמת השירות ויסודיות בדיקות האולטרה-סאונד במגזר הציבורי והפרטי כאחד. לצד כך, הוא מנוסח במשנה זהירות באופן המבהיר מה הבדיקה כוללת ואף מהי איננה כוללת, כך שהרופאים והמוסדות לא יסתבכו בתביעות משפטיות מיותרות על רשלנות רפואית.
נייר זה קובע שאין יותר סקירה בסיסית או מורחבת- קיימת לפיו רק סקירת מערכות,סקירה טובה ומקיפה המצויה במכונים הציבוריים והן בפרטיים. נייר העמדה קובע בהתאם לכך מהם האיברים אשר חובה לבודקם ולדווח עליהם והם כוללים אף כאלו שלא נהגו לבדוק בעבר במסגרת הסקירה הבסיסית. הקריטריונים העיקריים לבחירת מה ייכלל בסקירה הינם חשיבות האיבר הנבדק לניבוי מומים וכן היכולת הטכנולוגית והאישית של מרבית הרופאים להדגים את האיבר בקרב מרבית הנבדקות.
הרחבת הסקירה
למרות שאין יותר סקירה מורחבת, יכול רופא להרחיב את הסקירה הנ"ל במידה שהמכשור, יכולתו, וה"פוטוגניות" של העובר מאפשרים זאת. כמו כן, עליו לציין בטופס מה נבדק בנוסף לקריוטריונים הבסיסיים של הסקירה. כיוון שמשנת 2007 הציוד ממשיך להתפתח והידע שלנו מתרחב, יעבור נייר העמדה עדכונים והסקירה תורחב.
גם בשאר העולם אין חלוקה לסוגי סקירות אלא מצפים מהרופא המבצע סקירה להתאמץ ולבדוק את כל מה שניתן לבדוק באותו הזמן.
גם אישה שהריונה אינו בר-סיכון בתקופה 19-25 של ההריון, מומלץ עליה לבצע את סקירת מערכות, יחד עם בדיקה בשליש הראשון של ההיריון – זאת על פי מה שנכתב במפורש בנייר עמדה זה.
לבלוג שלי –ד"ר עדי דוידסון
לרשומות נוספות בנושא גניקולוגיה ורפואת נשים – ד"ר עדי דוידסון
למאמרים נוספים – ד"ר עדי דוידסון
» מה יותר חשוב סקירה מוקדמת או מאוחרת ?
מאת: דר' עדי דוידסון פורסם ב:04.07.2010
פעמים רבות אני נשאל שאלה זאת, וכמעט קשה לענות עליה כמו על השאלה את מי אתה אוהב יותר – את אבא או אימא.
בכנס בין לאומי של מומחים ברפואת האם והעובר בו נכחתי לפני כשבוע, דיברו רבות על החשיבות העולה של הסקירה המוקדמת. ישראל הייתה המדינה הראשונה בעולם להכניס את הסקירה המוקדמת ורק כעת שאר העולם (באיחור של כ 20 שנה) מפנים את חשיבותה.
חשיבותו ויתרונותיו של האבחון המוקדם
כמחצית מהמומים ניתן לאבחן כבר בסקירה המוקדמת.
כאשר המום קשה ושוקלים הפסקת הריון , קל יותר גם רפואית וגם נפשית לבצע את הפסקת ההריון בשבועות מוקדמים ולא מאוחרים.
בישראל מעבר לשבוע 24 לא תמיד מאפשרים הפסקת הריון גם אם יש מום – יש צורך לפנות לוועדת על ולוועדה כזאת יש מגבלות חוקיות באילו נסיבות ניתן לאפשר הפסקת הריון.
אבחון מוקדם של ממצא בעובר מאפשר בירור מעמיק שלו תוך הפעלת מערכת של יועצים, כמו יועץ גנטי כדי לשקול את ההשלכות ודרכי האבחון של הממצא, יועץ המתמחה באותו איבר כמו נפרולוג ילדים אם מדובר בממצא בכליה, קרדיולוג ילדים אם הממצא בלב וכדומה.
אבחון מוקדם מאפשר ביצוע ניקור מי שפיר להשלמת האבחון.
אבחון מוקדם מאפשר מעקב אחרי הממצא כי הסתכלות חד פעמית אינה משקפת תמיד את המציאות. פעמים רבות ממצאים הנראים חמורים נעלמים והכל חוזר ונראה תקין, או להיפך הממצא מחמיר ואז קל יותר לקבל החלטה בלב שלם.
בסקירה המוקדמת ניתן לשלב גם אולטרא סאונד דרך הנרתיק ובכך לראות טוב יותר את האיברים. אצל נשים עם דופן בטן עבה או עם צלקות יש קושי בבדיקה דרך הבטן ויתכן שבסקירה המאוחרת לא יראו טוב.
החיסרון של סקירה מוקדמת
אם נסתפק בסקירה מוקדמת בלבד נצליח לאבחן במקרה הטוב רק 60% מהמומים. חלק מהאיברים עדיין לא גמרו את התפתחותם בשלב כה מוקדם ולא ניתן לאבחנם. איברים אשר היו תקינים בסקירה הראשונה , התפתחותם מופרעת והופכים לא תקינים בסקירה השנייה. ולבסוף מומים קשים אשר היו קיימים בעת הסקירה הראשונה לא אובחנו עקב מגבלות טכניות של גודל העובר.
כך שאם מבצעים סקירה מוקדמת יש לבצע גם סקירה מאוחרת טובה ומקיפה כדי להשלים את התמונה.
שילוב שתי הסקירות מביא לאבחון הטוב ביותר
בכנס סיכמו את הסטטיסטיקה העולמית המראה שרק בביצוע שתי הסקירות ניתן להגיע לאבחון של 92% מהמומים. לא ניתן לאבחן בימינו יותר מ 92% מהמומים. ויתור על אחת הסקירות תביא לאבחון מופחת בהרבה.
בתמונה זו רואים את אבי העורקים של העובר היוצא בקשת מתוך הלב ועובר ליד עמוד השדרה ואת וריד הטבור ההולך אל הלב.
בתמונה למטה נראים שני איברים חשובים בתוך המוח אשר עדיין אינם נכללים ברשימת איברי החובה בסקירת המערכות. ניתן לצפות בהם רק בסקירה המאוחרת. החץ העליון מצביע על האיבר שמחבר את המוח הימני עם השמאלי ונקרא CORPUS CALUSOM . חסר אפילו קטן באיבר זה גורם להפרעה תפקודית קשה בעובר.
החץ התחתון מצביע על ה וורמיס המחבר במוח הקטן את האונה הימנית עם השמאלית וגם הוא חשוב ביותר. אני משתדל לבדוק איברים אילו בכל סקירה מאוחרת. בתמונה זו רואים את אבי העורקים של העובר היוצא בקשת מתוך הלב ועובר ליד עמוד השדרה ואת וריד הטבור ההולך אל הלב.

בתמונה הבאה נראים שני איברים חשובים בתוך המוח אשר עדיין אינם נכללים ברשימת איברי החובה בסקירת המערכות. ניתן לצפות בהם רק בסקירה המאוחרת. בחלקה העליון של התמונה ניתן לראות את האיבר שמחבר את המוח הימני עם השמאלי ונקרא CORPUS CALUSOM . חסר אפילו קטן באיבר זה גורם להפרעה תפקודית קשה בעובר. בחלקה התחתון של התמונה ניתן לראות את הוורמיס, המחבר במוח הקטן את האונה הימנית עם השמאלית וגם הוא חשוב ביותר. אני משתדל לבדוק איברים אילו בכל סקירה מאוחרת.

לבלוג שלי – עדי דוידסון
לרשומות נוספות בנושא גניקולוגיה ורפואת נשים – עדי דוידסון
למאמרים נוספים – עדי דוידסון
» בדיקת עצם אף לניבוי תסמונת דאון
מאת: דר' עדי דוידסון פורסם ב:15.06.2010

בדיקת ניקור מי השפיר היא הבדיקה היחידה כיום היכולה לאבחן או לשלול בוודאות תסמונת דאון (והפרעות כרומוסומליות דומות).
מאת: ד"ר עדי דוידסון, מומחה לרפואת אם עובר
לא כל הנשים מבצעות ניקור מי שפיר עקב הסיכון הקטן בביצוע הבדיקה (הסיכון ירד מאד במהלך השנים) ועלות הבדיקה, שהיתה גבוהה מאד בעבר אך כעת היא מסובסדת ע"י רוב הקופות והביטוחים.
לנשים אשר אינן מתכננות ניקור מי שפיר אנחנו מבצעים בדיקות סינון המנבאות מה הסיכוי הסטטיסטי לתסמונת דאון.
הבדיקה העיקרית לניבוי תסמונת דאון הינה בדיקת השקיפות העורפית המשולבת עם סקר ביוכימי שליש ראשון.
התוצאה המתקבלת מבדיקות הניבוי הנ"ל הינה תוצאה סטטיסטית . האומרת לאישה: סיכוי ללדת תסמונת דאון בגילך הוא X ולאחר ביצוע השקיפות עורפית ובדיקת הדם הוא Y . אנחנו מקוים שביצוע הבדיקות יביא אותנו לסיכון הרבה יותר נמוך מאשר הסיכון לפי הגיל בלבד.
באופן רשמי בדיקה לא תקינה נחשבת כאשר הסיכון לתסמונת דאון גרוע מ 1:380 אך כל אישה צריכה לקבוע את הסטנדרט לעצמה ולהחליט איזה סיכון היא מוכנה לקחת על עצמה.
למאמרים נוספים של הכותב: ד"ר עדי דוידסון
בדיקת עצם האף

מדובר בבדיקה פשוטה יחסית. המתבססת על התצפית שבמחצית מהעוברים עם תסמונת דאון אין עדיין עצם אף בזמן ביצוע בדיקת השקיפות עורפית ולעומת זאת רק ב 2.5% מהעוברים הבריאים אין עדיין עצם אף..
כאשר אנחנו מגלים נוכחות עצם אף אז הסיכון לתסמונת דאון קטן פי 3 בעוד שחסר עצם אף מעלה את הסיכון מאד. פי 10-20 .
ההמלצה הרשמית היא לבצע בדיקת עצם אף רק במקרים בסיכון גבוה, אך אני משתדל לבדוק כמעט בכל הנשים.
בחלק קטן מהנשים לא ניתן לבדוק עצם אף עקב תנוחת העובר או גורמים אחרים, אך אם האישה בסיכון גבוה ניתן לחזור על הבדיקה בשלב מאוחר יותר
בתמונות המצורפות: עצם האף ותמונת תלת מימד של עובר באותו הגיל.

עדי דוידסון הוא מומחה ברפואת נשים מומחה ברפואת אם עובר (ניהול הריונות רגילים ובסיכון גבוה), מומחה באולטרא סאונד (שקיפות עורפית, סקירת מערכות מורחבת, מעקב התפתחות העובר, תלת מימד, דופלר לזרימות דם עוברי) ומומחה בניקורי מי שפיר.
» התזמון האידיאלי לבדיקת שקיפות עורפית
מאת: דר' עדי דוידסון פורסם ב:05.05.2010
מאת: ד"ר עדי דוידסון
כמעט כל אישה הרה מבצעת כיום את בדיקת "שקיפות עורפית" שמטרתה אבחון מוקדם של תסמונת דאון, ולרוב משלבת אותה עם בדיקת דם הנקראת סקר ביוכימי שליש ראשון.
כיוון שהבדיקה מוכרת ורבות נכתב עליה לא אכתוב על מהות הבדיקה, אלא סדרה של מספר כתבות כדי להאיר צדדים פחות מוכרים שלה.

ד"ר עדי דוידסון - שקיפות עורפית
בדיקת שקיפות העורפית הינה בדיקת סקר לתסמונת דאון. היא אינה מתיימרת לאבחן באם לעובר יש או אין תסמונת דאון, אלא מטרתה למצוא באוכלוסיה את הקבוצה אשר בה השכיחות לתסמונת דאון היא הגבוהה ביותר – ולבצע לאותה קבוצה בדיקת מי שפיר במטרה להגיע לאבחון מדויק באם לעובר יש תסמונת דאון או הפרעה אחרת במבנה או מספר הכרומוזומים.
כיוון שבדיקת מי השפיר הינה בדיקה יקרה ויש בה גם סיכון מסוים, מעוניינים לבצע את הבדיקה רק ל 5% מכלל הנשים. בעזרת בדיקת שקיפות העורפית ניתן למצוא את אותם 5% מהנשים אשר בקבוצתם מסתתרים 90% מהעוברים עם תסמונת דאון. גם בקבוצה זו עדיין רוב העוברים תקינים.
הסיכוי לתסמונת דאון גדל ככל שגיל האישה עולה וככל שמדידת השקיפות עורפית עבה יותר.
את בדיקת השקיפות עורפית ניתן לבצע משבוע 11 עד 14. ככל שהעובר גדול יותר כך השקיפות עורפית עבה יותר גם בעוברים התקינים ולכן קשה יותר להבדיל בין עובר בריא לחולה ודיוק הבדיקה יורד.
בבדיקת הסקר הביוכימי נבדקים שני מרכיבים FREE BHCG ו PAPA כאשר הראשון גבוה והשני נמוך הסיכון לתסמונת דאון גדלה. גם בדיקת הסקר הביוכימי מדויקת יותר ככל שמתקרבים לשבוע 11 ויורדת עם הזמן ככל שמתקרבים לשבוע 14.
כיום ניתן לבצע בדיקות נוספות יחד עם בדיקת השקיפות עורפית ובעזרתן להעלות את הדיוק ויכולת הזיהוי של הבדיקה. בדיקות אילו הן :עצם אף, זווית עצמות הפנים, זרימת דם בכלי דם שנקרא DUCTUS VENOSUS וזרימת דם בשסתום חדר ימין בלב. (ארחיב ואפרט על בדיקות אילו בשבועות הקרובים). בדיקות אילו מעלות בהרבה את יכולת האבחון אך הן קשות לביצוע וגוזלות זמן רב. כל הרעיון בבדיקת סינון שהיא תהיה קצרה פשוטה וזולה ולכן ההמלצה אומרת לבצע בדיקות אילו רק במקרים שהסיכון לתסמונת דאון גדול מ 1:1000 .
ככל שהעובר גדול יותר כך קל יותר לבצע בדיקות אילו, כך שלכאורה עדיף לחכות ולא לבצע בשבוע 11. בנוסף ככל שהעובר גדול יותר ניתן גם לשלול מומים אחרים ולזהות את מין העובר אך אין בכך כל יתרון כי גם כך רוב הנשים מבצעות סקירות מוקדמות בשבוע 14-15.
המלצתי לסיכום: לבצע את השקיפות עורפית באם ניתן בשבועות 11-12 ובאם התקבלה תוצאה עם סיכון גבוה להשלים את הבדיקה בעזרת הבדיקות הנוספות. אם עקב אילוצים לא ניתן לבצע את הבדיקה מוקדם – לפחות לבצע את בדיקת הדם מוקדם ולהשלים את האולטרא סאונד לאחר מכן. אם הבדיקה מבוצעת בשלב מאוחר יש להשלים אותה בלפחות אחת או שתיים מהבדיקות הנוספות.